Внезапная остановка кровообращения (ВОК) — прекращение либо значительное ухудшение механической работы сердца, характеризующееся отсутствием реакции больного на раздражители, отсутствием пульса при пальпации, а также апноэ или агональным дыханием.
Внезапная сердечная смерть — смерть вследствие сердечных причин, которой предшествовала внезапная потеря сознания, с появлением симптомов не ранее, чем за час перед смертью.
Первичная ВОК — вызвана болезнью сердца: острый коронарный синдром (чаще всего), кардиомиопатия (дилатационная неишемической этиологии, гипертрофическая, правожелудочковая аритмогенная), генетически обусловленные аритмогенные заболевания сердца (синдром удлиненного интервала QT, синдром Бругада, полиморфная катехоламинзависимая желудочковая тахикардия и другие), стеноз аортального клапана, пролапс створки митрального клапана, аномалии развития коронарных артерий, мышечный мостик над коронарной артерией, синдром WPW, нарушение работы синусового узла и АВ-проводимости, идиопатическая фибрилляция желудочков (ФЖ); вызванная тромбоэмболией легочной артерии, разрывом аневризмы или расслоением аорты.
Вторичная ВОК — вызвана внесердечной причиной, например, остановкой дыхания, политравмой, кровопотерей.
Механизмы ВОК: фибрилляция или трепетание желудочков ,желудочковая тахикардия (ЖТ) без пульса, асистолия (отсутствие электрической и механической активности сердца, а также при ЧСС <10/мин), электрическая активность без пульса (электромеханическая диссоциация — ЭМД); отсутствие гемодинамически эффективной механической активности сердца, несмотря на сохранившуюся электрическую активность). Асистолия и ЭМД — частые механизмы вторичной ВОК, поэтому всегда следует искать их потенциально обратимые причины.
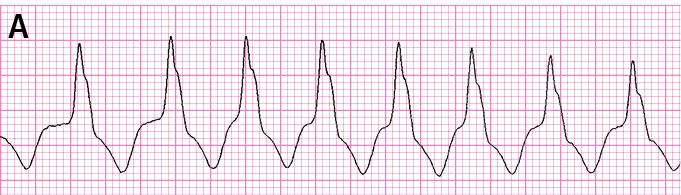
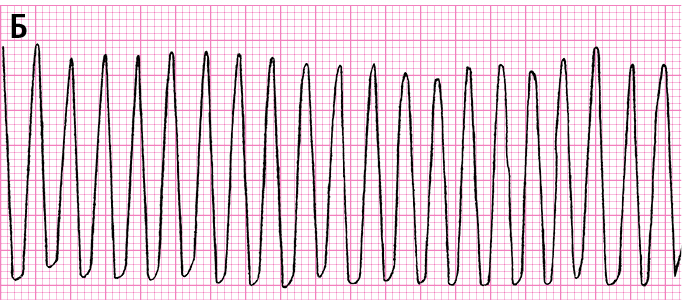
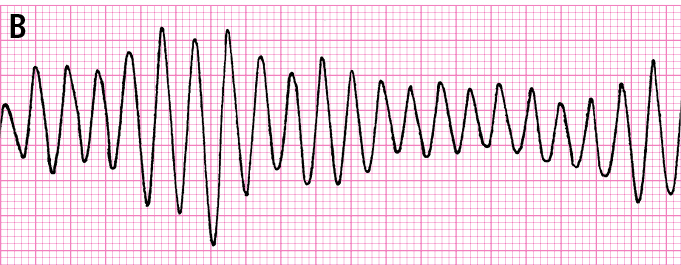
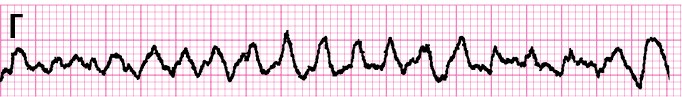
Рисунок 2.1-1. Желудочковые нарушения ритма. А — мономорфная желудочковая тахикардия, Б — трепетание желудочков, В — полиморфная желудочковая тахикардия, Г — фибрилляция желудочков
АЛГОРИТМ ДЕЙСТВИЙ
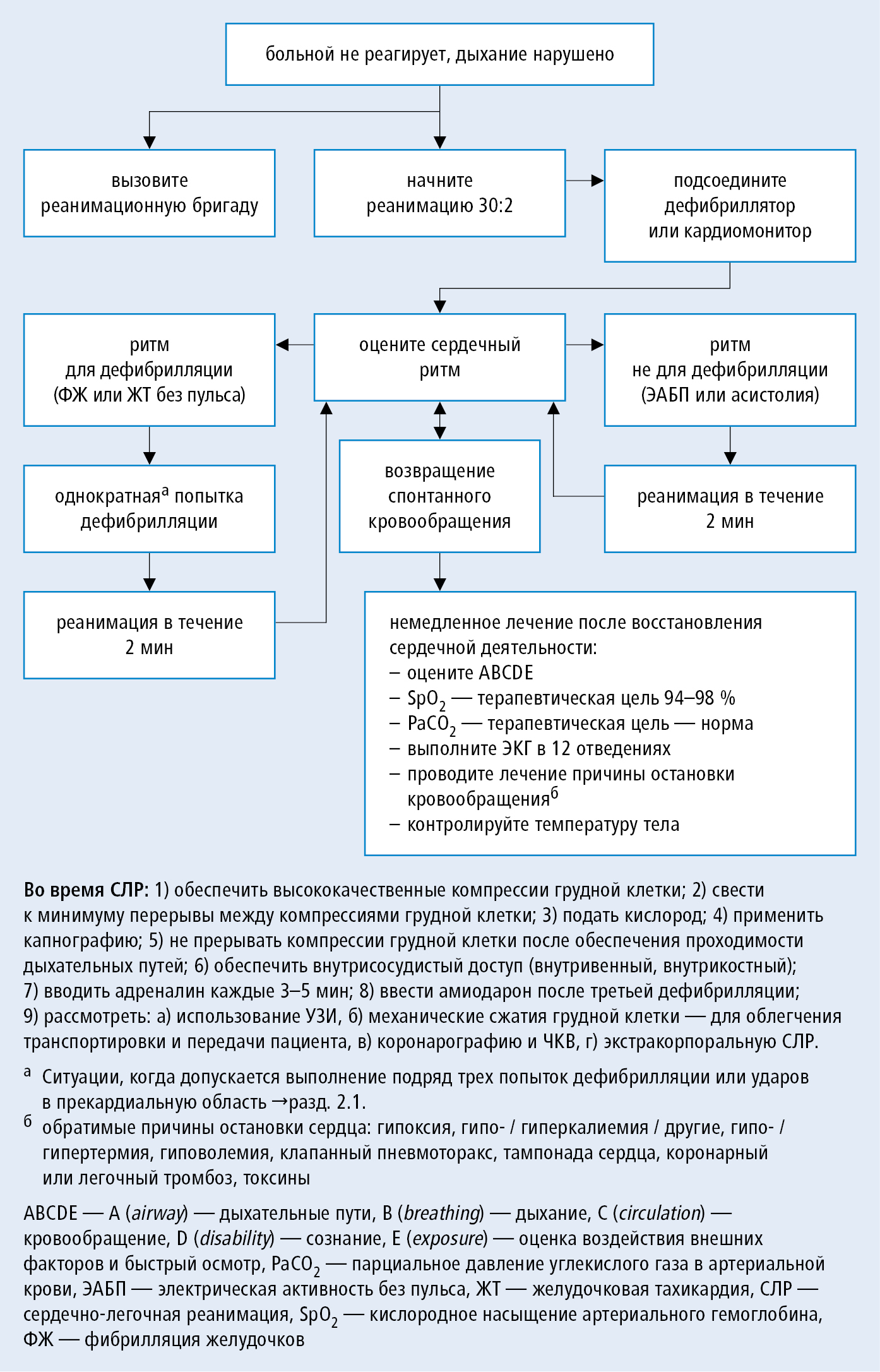
Сердечно-легочная реанимация (СЛР) →рис. 2.1-2
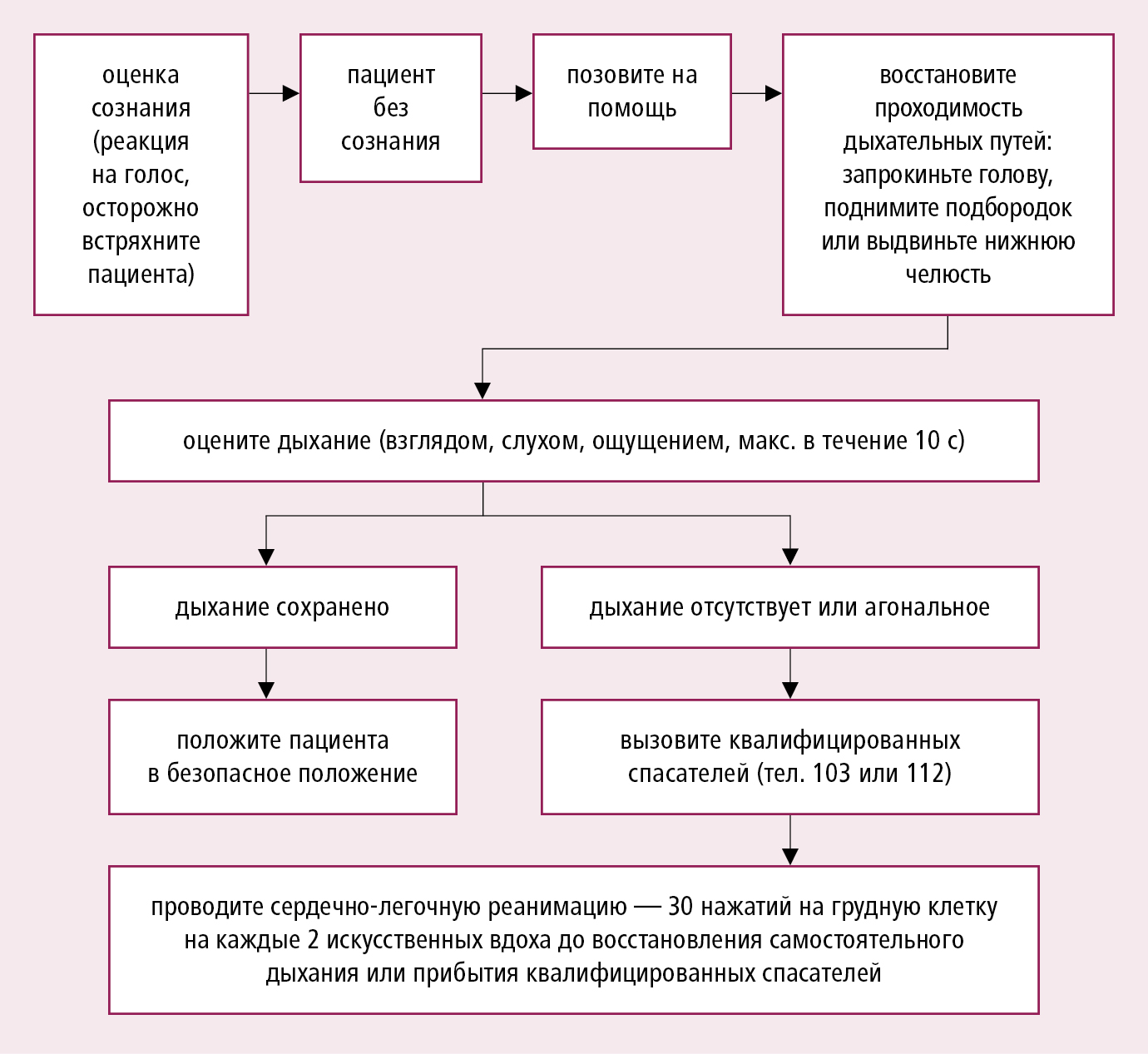
Рисунок 2.1-2. Алгоритм базовых реанимационных мероприятий — BLS (на основании рекомендаций ERC)
Мероприятия (непрямой массаж сердца и вентиляция), имеющие целью поддержку кровообращения и обеспечение оксигенации у лица с остановкой кровообращения — описанный далее алгоритм касается ситуации, когда помощь оказывает медицинский персонал.
1. Оцените безопасность для пациента и для себя (и других спасателей). Устраните возможные угрозы (в случае необходимости вызовите соответствующие службы, например, полицию, пожарных, аварийную службу энергетиков).
2. Оцените сознание. Если пациент не реагирует на голос и попытку потрясти его за плечо, расценивайте это как отсутствие сознания.
3. Позовите на помощь (не оставляя больного).
4. Восстановите проходимость дыхательных путей →рис. 2.1-3. Пациента без сознания положите на спину (у беременной женщины приподнимите правую ягодицу и поясничную область, наклоните пациентку на левый бок и рукой сместите матку влево для уменьшения давления матки на нижнюю полую вену и аорту), запрокиньте голову пациента кзади (положив руку на лоб пациента и осторожно отклонив голову назад; такие действия противопоказаны при подозрении на повреждение шейного отдела позвоночника — травма головы, ДТП, падение с высоты, ныряние в мелкий водоем, спортивная травма), осмотрите ротовую полость и, при необходимости, удалите из нее видимые посторонние предметы; поднимите нижнюю челюсть (поддерживая челюсть кончиками пальцев другой руки) или выдвиньте нижнюю челюсть (стоя или встав на колени у головы больного, обеими руками возьмитесь за углы челюсти и выдвиньте ее вперед, открывая рот пострадавшего) — выполнение 2 последних процедур допустимо при повреждении шейного отдела позвоночника, если голова фиксирована в нейтральной позиции без ее разгибания →разд. 23.8. Алгоритм действий при удушении →разд. 23.3.
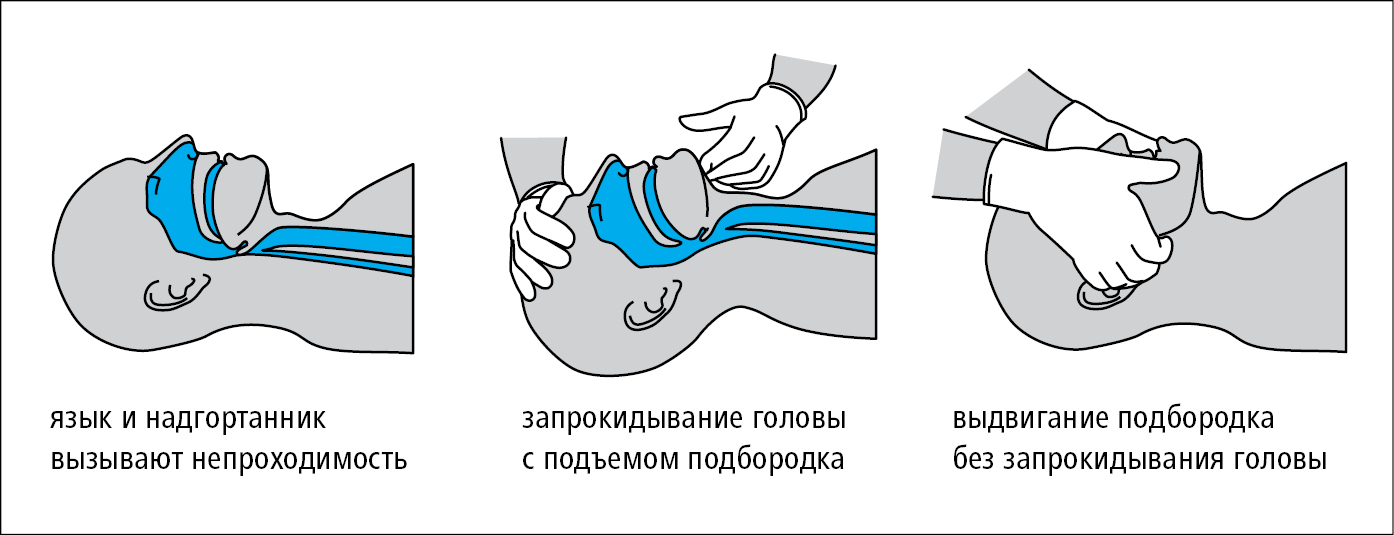
Рисунок 2.1-3. Восстановление проходимости дыхательных путей (также →рис. 23.8-2)
5. Оцените дыхание визуально (по наличию движений грудной клетки), с помощью слуха (наклоните свое ухо ко рту больного и послушайте, имеются ли шумы, сопровождающие вдох и выдох) и с помощью ощущений (наклонитесь щекой ко рту пациента, и попробуйте почувствовать движение воздуха), а также одновременно проверьте пульс на сонной артерии (при необходимости, на бедренной артерии) в течение максимум 10 сек. Отсутствие движений грудной клетки, дыхательных шумов и ощутимого движения воздуха свидетельствуют об апноэ, которое может быть следствием остановки сердечной деятельности или полной непроходимости дыхательных путей, угнетения дыхательного центра или болезней дыхательной системы при еще сохраненном спонтанном кровообращении. Агональное дыхание (частичные, единичные вздохи) следует оценить, как симптом остановки кровообращения. Звуки, сопровождающие дыхание, могут указывать на частичную непроходимость дыхательных путей (бульканье — наличие жидкого или полужидкого содержимого в дыхательных путях [рвотные массы, кровь, мокрота], храп — частичное перекрытие горла западающим языком, нёбом или инородным телом, свистящее дыхание [стридор] — непроходимость на уровне голосовой щели) — восстановите проходимость дыхательных путей. Если пациент дышит самостоятельно, положите его в безопасную позицию →см. ниже. Если Вы с уверенностью подтверждаете наличие пульса у пациента, который самостоятельно не дышит, проводите искусственную вентиляцию легких с частотой 10 вдохов в минуту без нажатий на грудную клетку (→см. ниже) и проверяйте наличие пульса и признаки кровообращения каждые 2 мин. Отсутствие признаков кровообращения (спонтанных движений, кашля, дыхания) и пульса на сонной артерии означает остановку работы сердца и необходимость немедленного проведения СЛР; во время СЛР каждые 2 мин оценивайте признаки кровообращения и пульса. В случае, если нет уверенности в том, присутствует ли пульс, начинайте СЛР.
6. Привлеките других спасателей. Если вы оказываете помощь в одиночку, после выявления апноэ, патологического дыхания или отсутствия пульса немедленно вызовите квалифицированную помощь (лучше по мобильной связи), даже если для этого нужно на некоторое время отойти от пациента (например, к телефону). Вне больницы звоните по номеру скорой помощи 103/112. В больнице должен быть определен известный всем работникам номер для вызова помощи. Исключение: у детей и младенцев, прежде чем звать на помощь, на протяжении ≈1 мин проводите СЛР (выполните 5 спасательных вдохов, 15 нажатий на грудину, потом 2 вдоха и 15 нажатий на грудину).
7. Проводите непрямой массаж сердца. Положите пациента на спину, на твердой ровной поверхности, нажимайте на среднюю часть грудины (одно запястье положите на другое, сплетите пальцы обеих рук, не опираясь ими на ребра пациента, выпрямите свои руки в локтях, ваши плечи должны находиться непосредственно над грудной клеткой пациента) на глубину 5–6 см (у взрослых; у детей — нажимайте на грудину одной рукой, у новорожденных — двумя пальцами, на глубину 1/3 сагиттального размера грудной клетки), с частотой 100–120/мин (≈2 × в секунду); полностью прекращайте нажатие, не отрывая рук от грудины, длительность нажатия и прекращения нажатия на грудину должна быть одинаковой. У взрослых начните с 30 нажатий на грудину, после которых 2 раза вдохните воздух в легкие пациента, после чего продолжайте нажатия грудной клетки и повторяйте искусственные вдохи в соотношении 30:2 (у неинтубированных больных).
8. Проводите искусственную вентиляцию легких — вдыхайте воздух в легкие пациента (выдыхаемым воздухом спасателя) методом рот в рот (зажимая нос пострадавшего), а у младенцев — рот в рот-нос. Вдох должен длиться >≈1 сек. (2 спасательных вдоха [вдох и выдох] <5 секунд). Оцените, как поднимается грудная клетка (вдох), и дайте время, чтобы она полностью опустилась (выдох). Если вдохи неэффективны (грудная клетка не поднимается), поправьте положение головы и челюсти, и максимум дважды повторите попытку вентиляции пациента. У детей СЛР начинайте с 5 искусственных вдохов; сохраните соотношение количества нажатий грудины и искусственных вдохов 15:2 (при единоличном осуществлении реанимации допускается соотношение 30:2).
9. Проведите дефибрилляцию, используя автоматический наружный дефибриллятор (АНД) (automated external defibrillator — AED). Применяйте АНД немедленно, как только он будет доступен: включите АНД, наклейте электроды (один ниже правой ключицы вдоль грудины, второй ниже и слева от левого соска по срединно-подмышечной линии — рис. 2.1-4), отодвиньтесь от пациента во время анализа ритма сердца (а также во время разряда), зарядите дефибриллятор и сделайте разряд, когда АНД даст команду, что для этого имеются показания. После одной дефибрилляции немедленно начните СЛР и проводите ее непрерывно в течение 2 мин, до того, как АНД начнет следующую оценку сердечного ритма. В больничных условиях АНД используйте только при наличии значительного риска запоздалой дефибрилляции в связи с длительной задержкой прибытия реанимационной бригады (рекомендуемый временный интервал выполнения дефибрилляции максимум 3 мин).
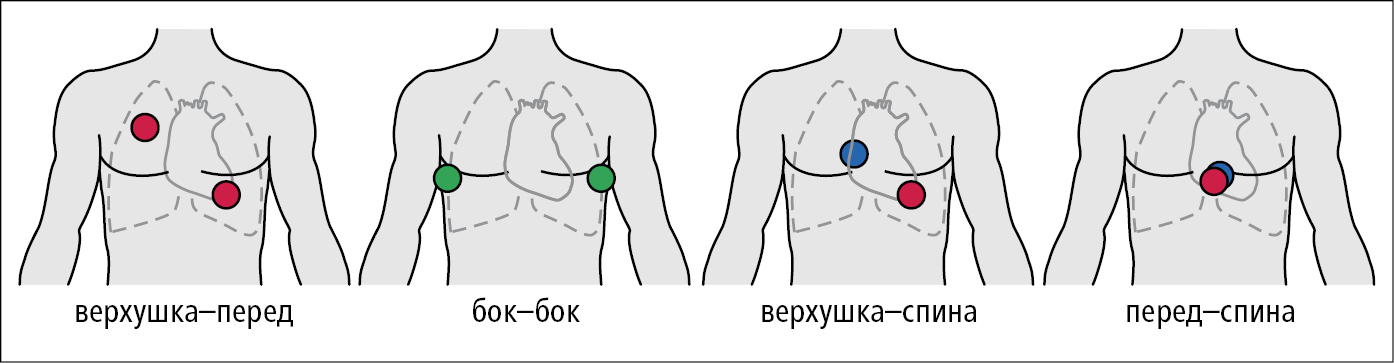
Рисунок 2.1-4. Рекомендуемое размещение электродов для дефибрилляции. Положение на передней поверхности грудной клетки (красный), боковой (зеленый) и на задней (голубой)
Специализированные реанимационные мероприятия (ALS) →рис. 2.1-5
Попытки восстановления спонтанного кровообращения с применением СЛР, специализированных методов восстановления проходимости дыхательных путей (интубации трахеи), дефибрилляции и ЛС профессиональными спасателями, которые работают в команде и имеют техническое оснащение.
1. Оценка безопасности (устранение угроз) и диагностика остановки кровообращения →см. выше.
2. Выполняйте СЛР как при BLS. Минимизируйте перерывы, предназначенные для других действий (интубация <10 секунд [лучше без прерывания СЛР], дефибрилляция <5 секунд; продолжайте СЛР во время набора заряда дефибриллятором →см. ниже). Если это возможно, каждые 2 мин должна происходить замена спасателя, выполняющего непрямой массаж сердца.
3. Оцените механизм ВОК и при наличии показаний проведите дефибрилляцию — если дефибриллятор доступен сразу и готов к разряду, а ВОК наступила на глазах у спасателей или в больнице, дефибрилляция имеет приоритет перед СЛР. Подключите мануальный дефибриллятор и оцените данные на кардиомониторе на предмет наличия аритмии, требующей выполнения дефибрилляции (ФЖ или ЖТ без пульса). После включения дефибриллятора проверьте, что устройство настроено на соответствующие отведения (lead select) — ложки или приклеиваемые большие электроды для дефибрилляции (paddles) или стандартные электроды (отведения [leads] I, II, III; в таком случае приклейте 3 электрода на грудную клетку [красный — на правое плечо, желтый — на левое плечо, зеленый — левая срединно-паховая линия на реберной дуге] и соедините их проводами с дефибриллятором). В случае асистолии (прямая линия ЭКГ) проверьте правильность подключения дефибриллятора (кардиомонитора), уровень усиления сигнала (gain) и запись с другого отведения (протокол подтверждения асистолии). Если вы не уверены, имеется ли асистолия или ФЖ низкой амплитуды, не выполняйте попытки дефибрилляции, однако продолжайте реанимацию. При СЛР повторяйте оценку ритма сердца каждые 2 мин.
Дефибрилляция с применением мануального дефибриллятора:
1) наложите гель (или специальные подкладки) на кожу грудной клетки в местах приложения электродов или на них; при использовании самоклеящихся электродов для дефибрилляции гель не нужен, а их применение является более эффективным и безопасным);
2) приклейте специальные электроды для дефибрилляции на грудную клетку или приложите ложки с силой нажатия ≈10 кг (один ниже правой ключицы вдоль грудины, второй ниже и слева от левого соска; рис. 2.1-4);
3) оцените ритм на кардиомониторе дефибриллятора (после фиксации электродов или приложения ложек на короткое время прекратите реанимацию) — показанием для выполнения электрического разряда является ФЖ или ЖТ без пульса; во время набора заряда дефибриллятором продолжайте выполнение СЛР (ложки дефибриллятора снимите с грудной клетки);
4) выберите энергию разряда
а) у взрослых — двухфазный дефибриллятор, в зависимости от модели, первый разряд, как правило, 150 Дж, а если инструкция устройства недоступна — 200 Дж; уровень энергии следующих разрядов можно увеличивать до макс. 360 Дж; однофазный дефибриллятор — 360 Дж (первый и последующие разряды);
б) у детей — 4 Дж/кг массы тела (первый и последующие разряды);
5) зарядите дефибриллятор (кнопка «заряд» [charge]);
6) громко попросите всех участников реанимационных мероприятий отойти от пациента и убедитесь, что никто не касается пациента или предметов, с которыми он контактирует; в этот момент прекратите СЛР, и если используете ложки дефибриллятора — приложите их в местах, ранее смазанных гелем
7) выполните разряд (кнопка «разряд» [discharge] или «шок» [shock]).
После разряда продолжайте СЛР в течение 2 мин, за исключением ситуаций, когда появятся признаки возобновления кровообращения (кашель, дыхание, движения или внезапно возрастет парциальное давление углекислого газа в конечно-выдыхаемом воздухе (ETCO2).
Допускается применение 3 попыток дефибрилляции, проведенных непосредственно одна за другой; это возможно в том случае, если остановка кровообращения произошла у мониторируемого пациента в присутствии свидетелей, а дефибриллятор доступен сразу (например, отделение инвазивной кардиологии, отделение интенсивной терапии), либо в ситуации, когда остановка кровообращения произошла во время мониторирования ЭКГ с помощью дефибриллятора.
Лица с имплантированным кардиостимулятором или кардиовертером-дефибриллятором должны носить на руке браслет, который об этом информирует. В таком случае следует приложить электроды дефибриллятора на расстоянии >8 см от имплантированного устройства, либо применить альтернативное передне-заднее размещение электродов.
Если остановка кровообращения произошла во время мониторирования ЭКГ, с помощью которого зарегистрирована ФЖ или ЖТ, и отсутствует немедленный доступ к дефибриллятору, готовому к разряду, можно произвести прекордиальный удар ребром сжатой в кулак ладони с расстояния ≈20 см по нижней половине грудины; он соответствует дефибрилляции низкой энергией (рутинно не применяется и не должен приводить к задержке проведения СЛР и дефибрилляции).
4. Дальнейшая тактика при ритмах, требующих проведения дефибрилляции:
1) Oцените сердечный ритм — если первый разряд был неэффективен, сделайте следующую попытку дефибрилляции и, если нужно, последующие разряды каждые 2 мин, а в перерывах между ними продолжайте СЛР, введите канюлю в вену или полость костного мозга, выполните интубацию трахеи и введите ЛС →рис. 2.1-5.
2) После первых 3 неэффективных разрядов и последующих 2 мин введите адреналин 1 мг в/в и амиодарон 300 мг в/в →см. ниже, перед четвертой попыткой дефибрилляции (при введении ЛС не прекращайте СЛР).
3) Если четвертая попытка дефибрилляции также окажется неэффективной → выполняйте следующие разряды каждые 2 мин и вводите адреналин по 1 мг каждые 3–5 мин (после каждой второй дефибрилляции); продумайте возможность введения еще 150 мг амиодарона, а также оцените наличие обратимых причин ВОК →см. ниже. Можно также изменить положение ложек дефибриллятора: передне-заднее расположение →рис. 2.1-4 или по противоположным срединно-подмышечным линиям.
4) В случае проведения 3 последовательных непосредственно друг за другом разрядов дефибрилляции (→см. выше) вводите адреналин после 5-го неэффективного разряда, а амиодарон непосредственно после 3-го неэффективного разряда.
5. Тактика при ритмах, не требующих проведения дефибрилляции:
1) оцените сердечный ритм – если первым распознанным ритмом на ЭКГ в 3 отведениях является асистолия → следует провести ее подтверждение (→см. выше);
2) во время 2-минутных циклов СЛР введите канюлю в вену или костномозговую полость, обеспечьте проходимость дыхательных путей и начните применение ЛС (рис. 2.1-5 →см. ниже);
3) адреналин вводите в/в болюсно (→см. ниже) в дозе 1 мг каждые 3–5 мин (после каждой второй оценки ритма), первую дозу следует применить как можно быстрее;
4) проводите поиск обратимых причин ВОК (→см. ниже).
6. Обеспечьте проходимость дыхательных путей — выполните интубацию трахеи →разд. 24.19.1, если имеете опыт ее проведения (успеете в течение 10 с). Внимание: СЛР и быстрая дефибрилляция имеют приоритет перед инструментальным обеспечением дыхания! При трудностях либо отсутствии опыта в интубации → используйте надгортанный аппарат (ларингеальную маску →разд. 24.19.4.1 или трубку →разд. 24.19.4.2), а при их отсутствии или, если у вас нет опыта их использования → применяйте вентиляцию самонаполняющимся мешком с маской, возможно используя рото- →разд. 24.19.4.2 или носо-горловую трубку →разд. 24.19.3.
7. Проводите искусственную вентиляцию легких — мешком Амбу (с клапаном), лучше с подключенными резервуаром и источником кислорода, дающим достаточно большой поток кислорода (>10–15 л/мин), чтобы достичь как можно более высокую концентрацию кислорода в дыхательной смеси (близкую к 100 %). Перед интубацией (также, если применяют рото- или носо-горловую трубку) — 2 искусственных вдоха, через лицевую маску, после каждых 30 нажатий на грудную клетку. После интубации — через интубационную трубку, с частотой ≈10/мин, без необходимости синхронизации с нажатиями грудной клетки (выполнение асинхронной реанимации можно попробовать после обеспечения дыхательных путей надгортанными устройствами). Объем и время вдоха — 6–7 мл/кг м. т. (500–600 мл) в течение 1 с. Если доступна капнография (определение парциального давления CO2 в конечно—выдыхаемом воздухе), используйте ее как дополнительный метод для подтверждения интубации трахеи, эффективности вентиляции и восстановления спонтанного кровообращения, а также оценки качества выполняемых нажатий на грудную клетку. Внезапное увеличение уровня ETCO2 может свидетельствовать о восстановлении спонтанного кровообращения. ETCO2 <10 мм рт. ст. через 20 мин после начала качественной СЛР указывает на плохой прогноз.
8. Ищите обратимые причины ВОК и, при возможности, устраните их — особенно в случае асистолии или ЭМД, а также в случае ФЖ или ЖТ без пульса, устойчивых к электрическим разрядам — анамнез от свидетелей происшествия, быстрое и целенаправленное объективное обследование, и вспомогательные исследования при СЛР:
1) гипоксия — проблемы с обеспечением проходимости дыхательных путей и вентиляцией; подтвердите гипоксемию газометрическим исследованием;
2) гиповолемия — кровотечение, тяжелое обезвоживание;
3) пневмоторакс — травма или болезнь легких в анамнезе, характерные объективные симптомы, немедленно проведите декомпрессию →разд. 3.18;
4) тампонада сердца — травма или заболевание сердца (перикарда) в анамнезе, подтверждение с помощью эхокардиографии; немедленно проведите декомпрессию →разд. 24.9;
5) тромбоэмболия легочной артерии →разд. 2.33.2;
6) острый коронарный синдром →разд. 2.5.2;
7) ацидоз — предварительно существующий, ацидоз, сохраняющийся при реанимации, долговременная остановка кровообращения, длительная интубация, передозировка ЛС, вызывающих ацидоз →разд. 19.2.1;
8) тяжелые электролитные нарушения — гипер- или гипокалиемия, гипо- или гиперкальциемия, гипо- или гипермагниемия; подтверждают определением электролитов в сыворотке →разд. 19.2.1;
9) гипотермия →разд. 19.2.1;
10) передозировка ЛС или отравление →разд. 19.2.1;
11) гипогликемия — сахарный диабет в анамнезе, подтверждение определением гликемии →разд. 13.3.4;
12) травма, особенно массивная, полиорганная, с большой кровопотерей.
В больничных условиях для диагностирования обратимой причины остановки кровообращения можно использовать ультрасонограф (напр., протокол FEEL), обследуя пациента во время перерывов, необходимых для оценки сердечного ритма.
9. Примените ЛС
После каждого в/в введения ЛС при СЛР дополнительно введите 20 мл 0,9 % NaCl, чтобы промыть в/в катетер. Если нет венозного доступа, введите ЛС в костный мозг.
1) адреналин — показания: асистолия, ЭАБП [PEA], устойчивые к первым 3 электрическим разрядам ФЖ [VF] или ЖТ [VT] без пульса (или если нет немедленного доступа к дефибриллятору). Дозировка: в/в 1 мг в 10 мл 0,9 % NaCl (либо, не растворяя) каждые 3 мин (у детей 10 мкг/кг массы тела);
2) амиодарон — показания: ФЖ [VF] или ЖТ [VT], устойчивые к 3 первым дефибрилляциям. Дозировка: в/в 300 мг в 20 мл 5 % глюкозы (у детей 5 мг/кг); в случае удержания ФЖ [VF] или ЖТ [VT] дополнительно можно ввести 150 мг; а затем подумать о постоянной в/в инфузии 900 мг/сут;
3) бикарбонат натрия — показания: гиперкалиемия, передозировка трициклических антидепрессантов. Тяжелый метаболический ацидоз (подтвержденный или имеется сильное подозрение) уже не является показанием для рутинного применения. Дозировка: в/в 50 ммоль (50 мл 8,4 % раствора), при необходимости повторите под контролем pH крови (газометрии).
4) магния сульфат — показания: ФЖ [VF] или ЖТ [VT], устойчивые к 3 дефибрилляциям при подозрении на гипомагниемию, полиморфная ЖТ [VT] типа torsade de pointes (рис. 2.1-1). Дозировка: в/в 1–2 г (4–8 ммоль, или 5–10 мл 25 % раствора) в течение 1–2 мин, при необходимости, следует повторить через 10–15 мин;
5) хлорид кальция — показания: гиперкалиемия, гипокальциемия, передозировка блокаторов кальциевых каналов, гипермагниемия. Дозировка: в/в 10 мл 10 % раствора CaCl2, при необходимости следует повторить.
6) альтеплаза — показания: неэффективное лечение ВОК с очень сильным подозрением или верифицированным диагнозом тромбоэмболии легочной артерии →разд. 2.33.2. Дозировка: в/в 50 мг. Следует рассмотреть проведения СЛР в течение 60–90 мин после введения ЛС.
7) другие ЛС:
а) глюкоза в/в — при гипогликемии;
б) глюкагон в/в — при гипогликемии (1 мг) и при передозировке β-блокаторов или блокаторов кальциевых каналов (5–10 мг);
в) антигистаминные лекарства и ГК в/в — при анафилаксии →разд. 17.1;
г) инфузионные растворы в/в — при гиповолемии и анафилаксии →разд. 2.2;
д) эритроцитарная масса, свежезамороженная плазма и тромбоцитарная масса — при кровотечениях (одновременно выполните мероприятия, направленные на немедленную остановку кровотечения);
е) налоксон — при отравлении опиатами →разд. 20.7.7;
ж) 20 % липидная эмульсия (болюс и в/в инфузия 15 мл/кг/ч до макс. дозы 12 мл/кг) при отравлении местными анестетиками (напр., лидокаином, бупивакаином), липофильными бета-блокаторами и блокаторами кальциевых каналов;
з) специфические антидоты при отравлении цианидами →разд. 20.4;
и) атропин 3 мг в/в (одноразовый болюс 1 мг каждые 3 мин до суммарной дозы 3 мг) — не применяется рутинно при асистолии или при ЭАБП [PEA] с частотой комплексов QRS <60/мин (можно рассмотреть при подозрении, что причиной ВОК стало возбуждение блуждающего нерва); противопоказан при ФЖ [VF] и ЖТ [VT] без пульса.
10. Примените электростимуляцию сердца — не является рутинной частью алгоритма при остановке кровообращения; примените в случае обнаружения на ЭКГ асистолии с наличием зубцов P; можно рассмотреть при рецидивирующей полиморфной ЖТ, которую спровоцировали (или которой предшествовали) брадикардия или синус-арест (асистолия)
1) внешняя электростимуляция (чрескожная):
а) побрейте волосы на груди, если на это есть время;
б) приклейте электроды — передне-заднее размещения →рис. 2.1-4, если электроды не позволяют одновременно выполнить дефибрилляцию, или так, как при дефибрилляции, если их можно для этого использовать;
в) начальная частота стимуляции — 80/мин;
г) сила тока стимуляции — при асистолии начните с максимального и уменьшайте, чтобы определить порог стимуляции на основе наличия пульса, дальше продолжайте стимуляцию током на 10 % выше уровня, определенного как пороговое значение; при брадикардии начните с низкого уровня и увеличивайте, чтобы определить уровень порога стимуляции;
д) у больных с брадикардией в сознании необходимо применить обезболивающие ЛС (опиоиды, например, фентанил 25–100 мкг в/в) или седативные ЛС (бензодиазепины, напр., мидазолам 2,5–10 мг в/в);
2) временная эндокардиальная электростимуляция (трансвенозная) — временная процедура первого выбора при симптоматической, резистентной брадикардии.
11. Если стандартные реанимационные процедуры оказались неэффективными, но возможно лечение обратимой причины остановки кровообращения (как напр., инфаркт миокарда, тромбоэмболия легочной артерии, гипотермия, отравление) → рассмотрите применение экстракорпоральной реанимации в качестве процедуры, спасающей жизнь. Имеются в виду технологии экстракорпорального кровообращения (extracorporeal life support – ECLS) — чаще всего экстракорпоральный газообмен (мембранная оксигенация — ЭКМО [ECMO]) с веноартериальным кровообращением (VA ECMO).
Действия после восстановления спонтанного кровообращения
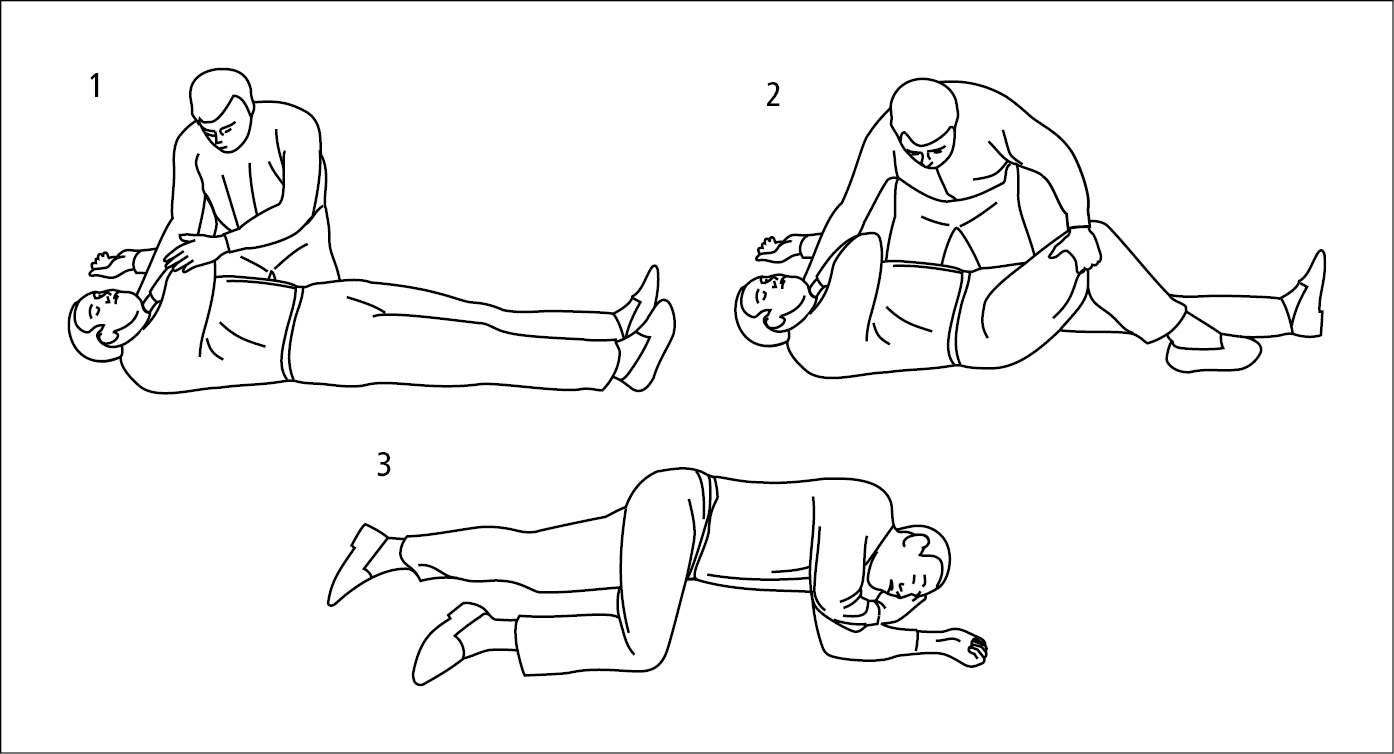
1. Уложите в безопасной позиции (→рис. 2.1-6) пациента без сознания, который дышит самостоятельно (при условии, что нет подозрения на травму, особенно позвоночника):
1) если пациент носит очки, снимите их;
2) станьте на колени возле пациента и выпрямите его ноги;
3) одной рукой установите ближайшее плечо пациента под прямым углом по отношению к его туловищу, и согните верхнюю конечность в локте, направляя руку вверх;
4) вторую руку пациента переложите через его грудную клетку, и прижмите тыльной стороной ладони пациента к его щеке со своей стороны;
5) держа ладонь пациента прижатой к его щеке, потяните за нижнюю конечность и поверните пациента на свою сторону;
6) отклоните голову пациента назад и убедитесь, что дыхательные пути проходимы, а если нужно удерживать голову отогнутой — положите руку пациента под его щеку;
7) регулярно проверяйте дыхание и переворачивайте больного на другую сторону каждые 30 мин.
2. Быстрая транспортировка в ОИТ — если пациент находится вне больницы, вызовите реанимобиль, в больнице — реанимационную бригаду; лучше с подключенным дефибриллятором и продолжением оксигенотерапии, при необходимости с поддержанием проходимости дыхательных путей (у лиц без сознания) и искусственной вентиляцией.
3. Госпитализация в ОИТ (или в эквивалентное отделение на необходимый срок, обычно ≥24 час)
1) постоянный мониторинг ЭКГ, пульсоксиметрия, измерение артериального давления, мониторинг диуреза, при необходимости — постановка катетера в центральную вену и измерение центрального венозного давления, а также гемодинамический мониторинг (внутриартериальный катетер, катетер Свана-Ганца);
2) лечение периреанимационных нарушений сердечного ритма (желудочковая и наджелудочковая тахикардии, брадикардия), шока, сердечной и дыхательной недостаточности;
3) определение причины ВОК и дальнейшая диагностика и лечение:
а) повторное, быстрое, но детальное субъективное и объективное обследования (если больной сам не может предоставить информацию, получите ее от спасателей, свидетелей остановки кровообращения, семьи, сожителей больного, а также из доступной медицинской документации);
б) ЭКГ в 12 отведениях и другие исследования на предмет острого коронарного синдрома (сердечные тропонины, КФК-МВ, при необходимости — эхокардиография) и соответствующее лечение при его выявлении (в том числе, чрескожные коронарные вмешательства);
в) РГ грудной клетки у постели больного — выявление признаков пневмоторакса, ателектаза, пневмонии; проверка положения интубационной трубки, желудочного зонда, центральных венозных катетеров;
г) газометрия артериальной крови, коррекция кислотно-щелочных нарушений и лечение дыхательной недостаточности (примените оксигенотерапию, если она нужна для сохранения насыщения гемоглобина артериальной крови кислородом [SaO2] в пределах 94–98 %; гипероксия [PaO2 >200–300 мм рт. ст.] может навредить);
д) определение уровня электролитов и коррекция электролитных нарушений; определение гликемии (>10 ммоль/л [180 мг/дл] → постоянная в/в инфузия инсулина);
е) выявление симптомов активного кровотечения (особенно из желудочно-кишечного тракта — меры профилактики), общий анализ периферической крови на предмет анемии и, при необходимости, трансфузия эритроцитарной массы;
ё) определение параметров функции почек и печени;
ж) базовые исследования системы свертывания крови, при необходимости — исследования на предмет тромбоэмболии легочной артерии и ее лечение →разд. 2.33.2;
з) токсикологические исследования, при подозрении на отравление, и соответствующее лечение;
4) бронхоскопия с целью санации бронхов при подозрении или выявлении аспирации — профилактика аспирационной пневмонии;
5) у лиц без сознания или с неврологическими симптомами — рассмотрите КТ головы для исключения внутричерепного кровотечения, ишемического инсульта, отека головного мозга и показаний для противоотечной терапии (20 % раствор маннитола [напр., 100 мл каждые 4 ч в/в] и фуросемид); лечение судорог (вначале обычно бензодиазепинами: например, клоназепам 1 мг в/в или диазепам 5–10 мг в/в);
6) для улучшения неврологического прогноза у пациентов без сознания со спонтанным кровообращением после ВОК согласно рекомендаций ERC (2015) необходимо поддерживать температуру тела 32–36 °С в течение ≥24 ч с помощью компрессов из льда или специальных устройств (оснащенных охладительными одеялами или катетерами, вводимыми в полую вену); с целью индукции гипотермии изначально можно применить в/в инфузию 30 мл/кг массы тела холодного (4 °С) 0,9 % раствора NaCl или раствора Рингера (обычно дает снижение температуры на 1,5 °С). Медленно (на 0,2–0,5 °С/ч) согрейте пациента до нормальной температуры тела.
Осложнения сердечно-легочной реанимации
1) искусственной вентиляции: наполнение желудка воздухом, регургитация и аспирационная пневмония, чрезмерная гиперинфляция легких, пневмоторакс;
2) интубации: интубация пищевода, повреждение дыхательных путей, кровотечение;
3) непрямого массажа сердца: переломы ребер и грудины, пневмоторакс, гематомы;
4) дефибрилляции: ожоги кожи, повреждения миокарда.