Хронические лимфатические отёки подразделяются на первичные и вторичные. Первичные лимфатические отёки могут быть вызваны исключительно изменениями в лимфатических сосудах, а вторичные отеки являются следствием повреждения лимфатической системы при других заболеваниях. Предлагается также разделять первичные лимфатические отёки на врождённые и появляющиеся после периода полового созревания; в обоих случаях можно выделить отёки с семейным предрасположением и спорадические.
Этиологическая классификация: лимфатические отёки: врождённые; паразитарные (филяриоз); поствоспалительные (осложнение дерматита, васкулита и лимфаденита); после операционного лечения и/или радиотерапии опухолей (молочной железы [10–40 % прооперированных], половых органов и др.); после сосудистых операций; посттравматические; венозно-лимфатические отёки при хронической венозной недостаточности; идиопатические; вторичные, сопутствующие патологическому ожирению и массивным жировым отёкам. Иногда лимфатический отёк может быть манифестацией поражения лимфатических узлов опухолевым процессом (злокачественный лимфатический отек).
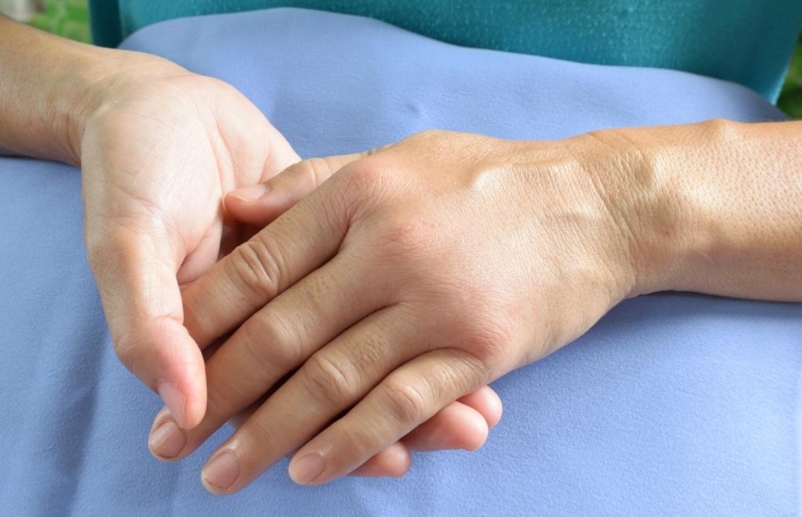
Клиническая картина: лимфатический отёк, вследствие лимфаденэктомии или инфицирования, обычно развивается после периода скрытого течения, длящегося от нескольких месяцев до многих лет. Сначала он тестоподобный и поддающийся при надавливании, со временем обычно становится твердым. У больных с проксимальным повреждением лимфатической системы (напр. после лимфаденэктомии) отёк, особенно на ранних стадиях, может поражать только проксимальную часть конечности и прилегающий квадрант туловища (плечо и/или грудь, бедро и/или наружные половые органы). Характерные симптомы лимфатического отёка нижней конечности: утолщение кожи передней части стопы и основы второго пальца, делающее невозможным собрание кожи в складку, отёк пальцев стоп (колбасовидные пальцы). Одновременно с увеличивающимся отёком возрастает склонность к рецидивирующим бактериальным инфекциям кожи и подкожной клетчатки (dermatolymphangiitis). Постепенно может происходить значительная деформация конечности (слоновость). Клинические стадии лимфатического отёка: 0 — нарушен транспорт лимфы без видимых признаков отёка, 1 — отёк исчезает в приподнятом положении конечности или после ночного отдыха, 2 — отёк не исчезает полностью после подъема конечности, 3 — фиксированный отёк с трофическими изменениями кожи и деформацией конечности.
Диагностика: в большинстве случаев основана на клинической картине. При необходимости проводится лимфосцинтиграфия. Для дифференциальной диагностики полезным может быть проведение МРТ или КТ. Дифференциальная диагностика: жировой отёк (исключительно у женщин, колонноподобные ноги — симметричное скопление жировой ткани на нижних конечностях за исключением стоп), отёк при венозной недостаточности, позиционный отёк как результат длительного пребывания в сидящем или стоячем положении при отсутствии венозной недостаточности, микседема при гипофункции щитовидной железы, претибиальный отёк при болезни Грейвса-Базедова, циклический идиопатический отёк, отёк при выраженной сердечной недостаточности, при гипоальбуминемии, воспалительный, посттравматический, врожденные и приобретенные сосудистые мальформации, гипертрофия конечностей, новообразования.
Лечение: основным методом является комплексное лечение, включающее использование техник лимфатического дренирования, компрессионного бинтования и разгрузочной гимнастики. В лечении можно также использовать пневматическую компрессию. В случаях устойчивых к компрессотерапии хорошие результаты даёт липосакция. Противопоказания: острое воспаление кожи и подкожной клетчатки, свежий тромбоз глубоких вен нижних конечностей, декомпенсированная застойная сердечная недостаточность. После завершения начального интенсивного лечения больные должны носить в течение дня компрессионные чулки или рукава с соответствующей степенью компрессии; необходимым может бить бинтование конечности на ночь. Осложняющее течение инфицирование кожи и подкожной клетчатки, следует лечить эмпирически с помощью антибиотика (напр. пенициллином устойчивым к β-лактамазам с ингибитором β-лактамаз), обычно в течение 10–14 дней, до исчезновения симптомов. Для предупреждения рецидивов инфекции помимо старательного ухода за кожей и избегания травмирования бывает необходимо профилактическое назначение антибиотика, напр. бензатин пенициллина (1,2 млн. ЕД в/м) через каждые 2–3 нед. в течение 1 года или дольше.